Qué hacemos
Proctología
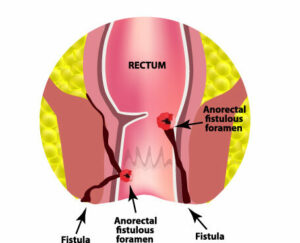
Fístula anal
Concepte
Per entendre la fístula anal primer hem de parlar de l’abscés anal. Aquest, a la majoria de les ocasions, és l’estadi inicial que comportés de manera successiva una malaltia supurativa. És a dir, l’abscés suposa la fase aguda i la fístula la fase crònica. L’abscés anorectal té el seu origen en una infecció per l’obstrucció i sobreinfecció de les glàndules anals. Aquest cúmul de pus normalment busca sortida cap a l’exterior, però de vegades genera un trajecte cap a l’interior del canal anal, això és el que es coneix com a fístula o trajecte fistulós.
Clínica
Els abscessos es presenten com una tumoració dolorosa i ocasionalment fluctuant.
Les fístules solen tenir l’antecedent previ d’un abscés perianal amb tacat crònic posterior o intermitent de pus.
Tractament
Abscés
Drenatge quirúrgic urgent. És una tècnica que es realitza sota anestèsia raquídia o sedació de forma ambulatòria.
Fístula anal
La cirurgia és el tractament delecció. El seu objectiu és curar la fístula, preservar la funció de l’esfínter anal i no causar més lesió que la ja existent. La majoria de tècniques es duen a terme sota anestèsia raquídia de manera ambulatòria.
Fístula anal

Concepto
Para entender la fístula anal debemos primero hablar del absceso anal. Este, en la mayoría de las ocasiones, es el estadio inicial que comportara de manera sucesiva una enfermedad supurativa. Es decir, el absceso supone la fase aguda y la fístula la fase crónica. El absceso anorrectal tiene su origen en una infección por la obstrucción y sobreinfección de las glándulas anales. Este cúmulo de pus normalmente busca salida hacia el exterior, pero en ocasiones genera un trayecto hacia el interior del canal anal, esto es lo que se conoce como fístula o trayecto fistuloso.
Clínica
Los abscesos se presentan como una tumoración dolorosa y ocasionalmente fluctuante.
Las fístulas suelen tener el antecedente previo de un absceso perianal con manchado crónico posterior o intermitente de pus.
Tratamiento
Absceso
Drenaje quirúrgico urgente. Es una técnica que se realiza bajo anestesia raquídea o sedación de forma ambulatoria.
Fístula anal
La cirugía es el tratamiento delección. Su objetivo es curar la fístula, preservar la función del esfínter anal y no causar mayor lesión que la ya existente. La mayoría de técnicas se llevan a cabo bajo anestesia raquídea de forma ambulatoria.
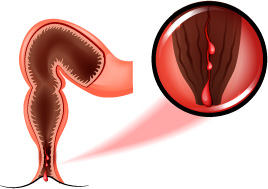
Fisura anal
Concepto
Es una úlcera o pérdida de sustancia en el epitelio escamoso distal en la unión mucocutánea, generalmente en línea media posterior, que se caracteriza por intenso dolor con y después de la defecación. Puede acompañarse de sangrado y dificultad para la deposición.
Tratamiento
Médico.
– Medidas higiénico-dietéticas, basadas en baños de asiento y dietas que ablandan las heces
– Farmacológico. Tratamientos que actúan relajando la musculatura esfinteriana o aceleran la cicatrización de la herida.
Quirúrgico
Cuando fracasa el tratamiento médico.
La técnica de elección es la esfinterotomía lateral interna, que se realiza en régimen ambulatorio o de corta estancia
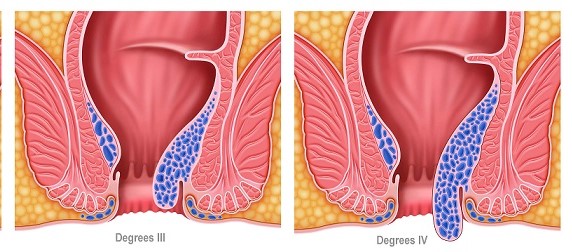
hemorroides

Concepto
En el canal anal existen unas estructuras vasculoelásticas que lo almodilan. Están compuestas de arteriolas y venas diladas. En condiciones normales suponen un mecanismo accesorio de la continencia al asegurar un cierre anal más efectivo. Fisiológicamente, hay tres, situadas en las zonas lateral izquierda, anterolateral y posterolateral derecha del conducto anal. Cómo son estructuras normales, en ausencia de
cínica, aunque observando que están engrosadas, no requieren tratamiento.
Las hemorroides consisten en deslizamiento distales de estas estructuras. Al desplazarse con la defecación pueden engrosar, prolapsar, congestionarse y sangrar.
Clínica
El síntoma más frecuente es la rectorragia, es decir, el sangrado a través del ano. Generalmente de sangre roja vica que mancha el papel higiénico o riega la deposición.
El prolapso es el segundo síntoma en orden de frecuencia, aparece en primeras instancias con la evacuación y puede agravarse hasta hacerse permanente e irreductible
Otros síntomas son picor, conocido como prurito, desconfort y ensuciamiento o fuga mucoso.
Tratamiento
Medidas higiénico-dietéticas: Dieta enfocada a evitar el estreñimiento y baños de asiento
Médico: Utilizando fármacos venotónicos
Instrumental y quirúrgico:
Ligadura con bandas «banding»
Cirugía con electrobisturí convencional
Cirugía con bisturí electricom bipolar
Cirugía con láser de diiodo
Sinus pilonidal
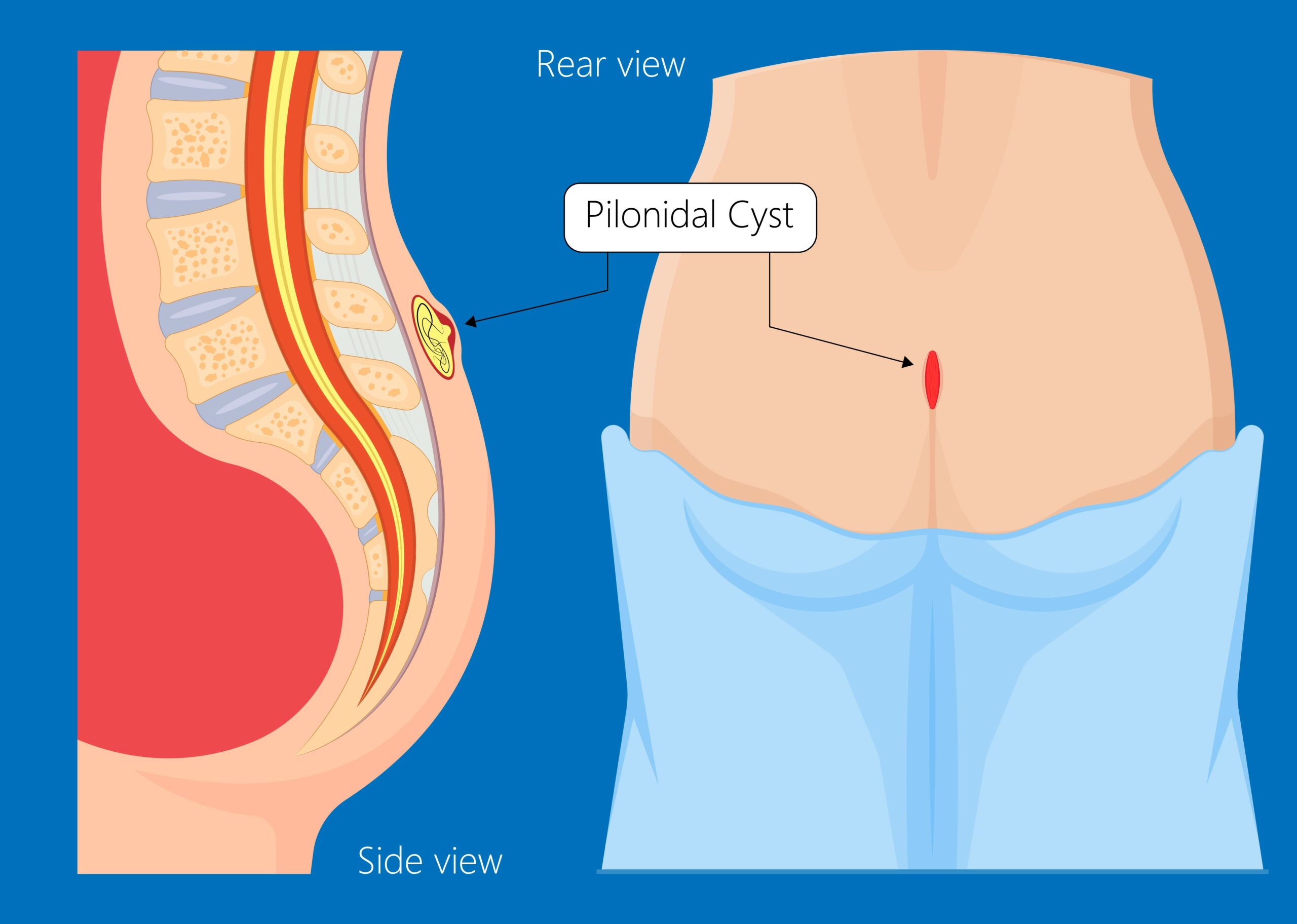
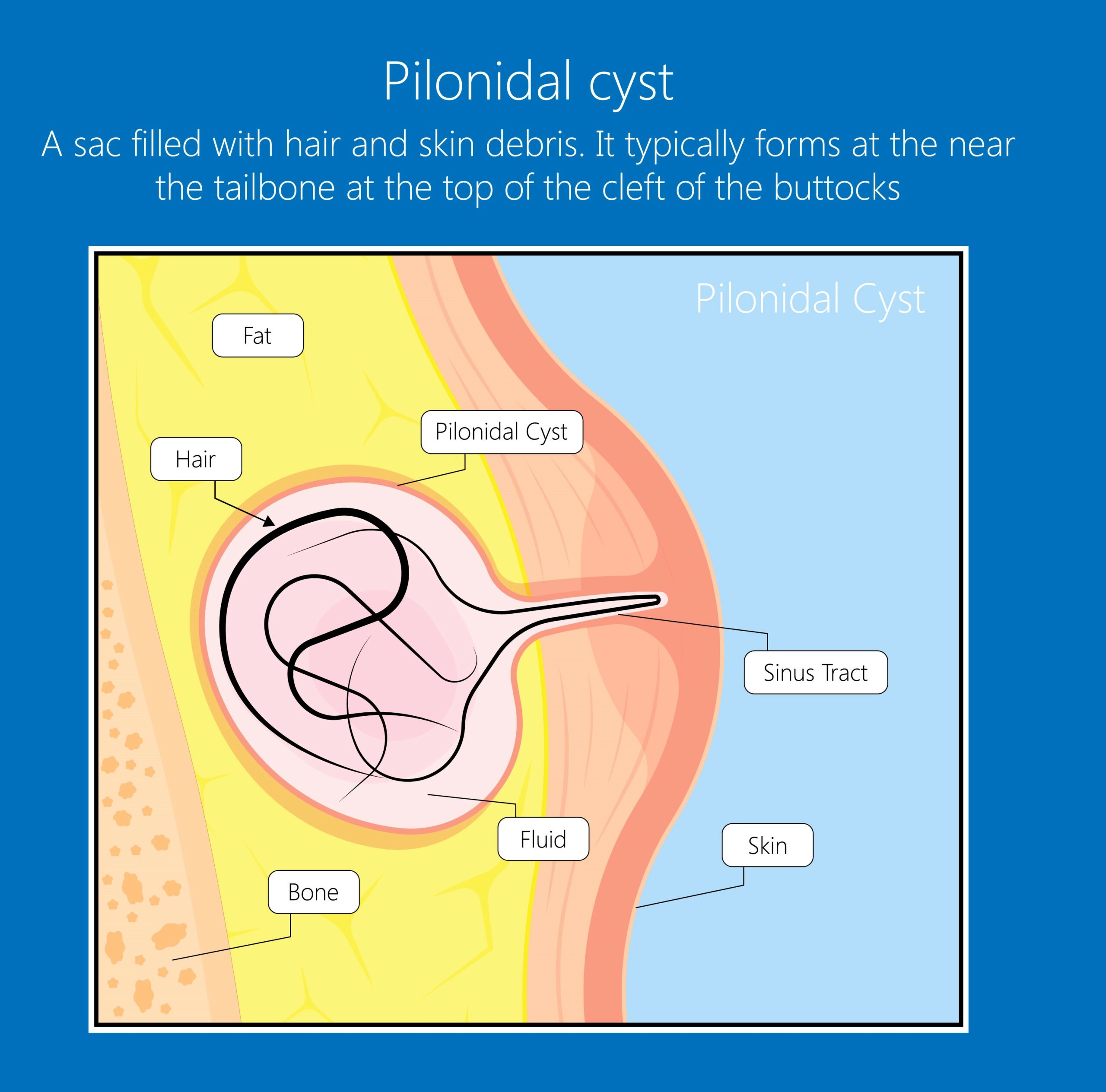
Concepto
Es un proceso frecuente caracterizado por la presencia de inclusiones epidérmicas en la dermis de diferentes áreas del cuerpo, siendo el pliegue interglúte la localización más habitual. Normalmente, el origen es la obstrucción de un folículo piloso o secundario a la inclusión de un pelo y posterior reacción
inflamatoria-infecciosa a cuerpo extraño
Clínica
Es asintomático hasta que se infecta y desarrolla abscesos que fistulizan por la línea media o en su vecindad.
Tratamiento
Quirúrgico
– Urgente, cuando existe un proceso infamatorio-infeccioso activo.
– Electivo. Existen múltiples técnicas, la mayoría bajo anestesia raquídea y en régimen ambulatorio.
Parieotología
Eventración
Eventración
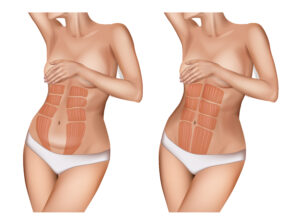
Concepto
Es la protrusión de algunas estructuras viscerales (estómago, intestino delgado y grueso, epiplón), a través de una hernia quirúrgica abdominal ya cicatriza, hacia otras zonas (torácica, lumbar, perineal o
la más frecuente, pared abdominal). Estas estructuras rodeadas por el propio peritoneal parietal distendido y conformando un «saco» se alojan bajo la cicatriz.
Clínica
El paciente puede sentir u observar malestar o dolor persistente en la cicatriz y volumen en la zona, que detecta visualmente y/o nota por palpación directa. Se hace más aparente con cualquier maniobra que aumente la presión intraabdominal (toser, estornudar, levantar la cabeza o piernas en decúbito, etc.)
La mayoría de los pacientes con pequeñas eventraciones, no complicadas, están asintomáticos o con escasas molestias intermitentes. Las grandes, en cambio, suelen ocasionar molestias dolorosas, sensación de pesadez postprandial y alteraciones del ritmo intestinal; a veces, náuseas y vómitos por crisis suboclusiones, a veces predictores de un probable y/o cercano estrangulamiento herniario.
Tratamiento
Quirúrgico
– Abordaje abierto
– Abordaje laparoscópico
En ambos casos se basa en reducir la protrusión de estructuras viscerales a su posición original, cerrar el
defecto herniario y la colocación de una malla.
Laparoscopia vs. abierto
– Disminución del tiempo hospitalario
– Postoperatorio más confortable
– Movilización más precoz
Hernia inguinal
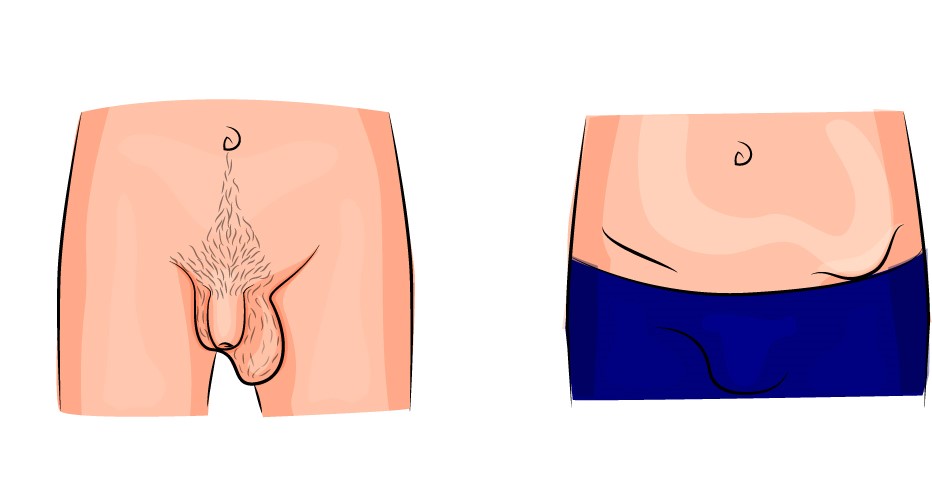 Concepto
Concepto
Una hernia es la protrusión del contenido intraabdominal a través de un defecto o debilidad en la pared abdominal. Los más frecuentes se encuentran en el ámbito inguinal, debidos a cambios degenerativos sujetos a la edad, traumatismos y otras enfermedades. Muchos autores afirman, dada su prevalencia, que esta región anatómica no es un prodigio de perfección anatómica.
Clínica
Puede aparecer de manera aguda a raíz de un esfuerzo intenso, brezo o inusual, acompañándose o no de equimosis en la región inguinal, o desarrollarse de forma insidiosa, notándose el paciente una molestia y tumoración en la ingle que aumenta con los esfuerzos se reduce manualmente o con el decúbito. El dolor se acentúa con los esfuerzos
Tratamiento
Quirúrgico
– Abordaje abierto.
– Vía anterior. Técnica de Lichtenstein/Rutkow-Robbins
– Vía posterior. Técnica de Nyhus
– Abordaje endoscópico, totalmente paraperitoneal (TEP)
– Abordaje laparoscópico, transabdominal paraperitoneal (TAPP)
Abordaje endoscópico/laparoscópico vs. abordaje abierto
Mínimas incisiones
Evita neuralgias ilioinguinales postoperatorias
Disminuye las complicaciones propias de la hernia
Minimiza la estancia hospitalaria
Minimiza la incapacidad laboral transitoria
Anestesia general
Cirugía endocrina
Tiroides
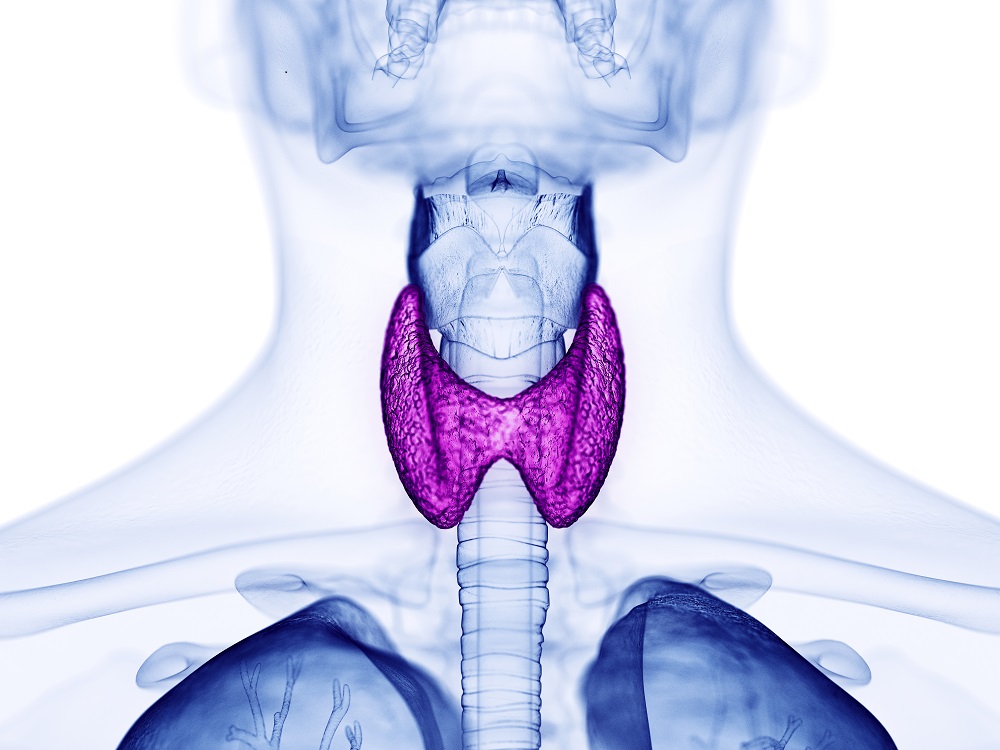
Concepte:
El nòdul tiroidal es una tumoració sòlida o quística que es forma dins del tiroides. Solotari o múltiples. És una patologia molt freqüent i no tots els nòduls tenen indicació quirúrgica. Habitualment s’operen aquells que tenen un tamany considerable no tributari de seguiment, nòduls amb simptomatologia compressiva, aquells que tenen característiques ecogràfiques o citològiques sugestives de malignitat, o aquells que son hiperfuncionants no tributaris de tractament mèdic.
Clínica:
La major part son asimptomàtics, altres produeixen sensació de masa o goll cervical, disfagia o disfonia
Tractament quirùrgic:
Segons el cas, les principals intervencions són la hemitiroidectomia o la tiroidectomia total.
Tiroides

Concepto:
El nódulo tiroidal es una tumoración sólida o quística que se forma dentro del tiroides. Solotario o múltiplos. Es una patología muy frecuente y no todos los nódulos tienen indicación quirúrgica. Habitualmente se operan aquellos que tienen un tamaño considerable, no tributario de seguimiento, nódulos con sintomatología compresiva, aquellos que tienen características ecográficas o citológicas sugestivas de malignidad, o aquellos que son hiperfuncionantes no tributarios de tratamiento médico.
Clínica:
La mayor parte son asintomáticos, otros producen sensación de masa o bocio cervical, disfagia o disfonía
Tratamiento quirúrgico:
Según el caso, las principales intervenciones son la hemitiroidectomía o la tiroidectomía total.
Cirugía reflujo
Hèrnia hiat
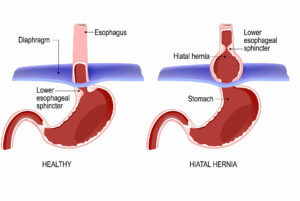
Concepte
Hèrnia, en general, és la protrusió o sortida d’una víscera fura de la cavitat que normalment la conté. Es qualifiquen de diafragmàtiques quan la migració visceral passa a través del diafragma. Donada la diferència de pressió que existeix entre la cabina toràcica (negativa) i la cavitat abdominal (positiva), seran hèrnies de contingut abdominal a la cavitat toràcica
Clínica
– Derivats de la compressió toràcica pel tumor herniari:
– Sensació d’opressió retroesternal i/o crisi de palpitacions, relacionades amb la ingesta o amb l’augment de pressió abdominal
– Disfàgia, és a dir dificultat o sensació de «Stop» del menjar/beguda a escala de l’esòfag.
– Relacionats amb les vísceres contingudes al sac herniari
– Malestar epigàstric «boca de l’estómac», sensació de plenitud postprandial. Millora considerablement en rotar i disminuir el volum gàstric.
– Dolors abdominals, de caràcter còlic i localitzats generalment a l’hemiabomen superior.
– Pirosi, és a dir la sensació de dolor o cremor a l’esòfag, just sota l’estern, que és causada per la regurgitació de suc gàstric
Tractament
– Metge
– Inicialment amb una sèrie de mesures higienicodietètiques associades a fàrmacs
– Quirúrgic.
– Quan fracassa el tractament mèdic, mitjançant cirurgia mínimament invasiva, amb la tècnica coneix com «Funduplicatura laparoscòpica».
Hernia hiat

Concepto
Hernia, por lo general, es la protrusión o salida de una víscera hurón de la cavidad que normalmente la contiene. Se califican de diafragmáticas cuando la migración visceral ocurre a través del diafragma. Dada la diferencia de presión que existe entre la cabina torácica (negativa) y la cavidad abdominal (positiva), serán hernias de contenido abdominal en la cavidad torácica
Clínica
– Derivados de la compresión torácica por el tumor herniario:
– Sensación de opresión retroesternal y/o crisis de palpitaciones, relacionadas con la ingesta o con el aumento de presión abdominal
– Disfagia, es decir dificultad o sensación de «Stop» de la comida/bebida a escala del esófago.
– Relacionados con las vísceras contenidas en el saco herniario
– Malestar epigástrico «boca del estómago», sensación de plenitud postprandial. Mejora considerablemente al rotar y disminuir el volumen gástrico.
– Dolores abdominales, de carácter cólico y localizados generalmente en el hemiabomen superior.
– Pirosis, es decir la sensación de dolor o ardor en el esófago, justo debajo del esternón, que es causada por la regurgitación de zumo gástrico
Tratamiento
– Médico
– Inicialmente con una serie de medidas higiénico-dietéticas asociadas a fármacos
– Quirúrgico.
– Cuando fracasa el tratamiento médico, mediante cirugía mínimamente invasiva, con la técnica, conoce como “Funduplicatura laparoscópica”.
Patología de la vía biliar
Colelitiasi
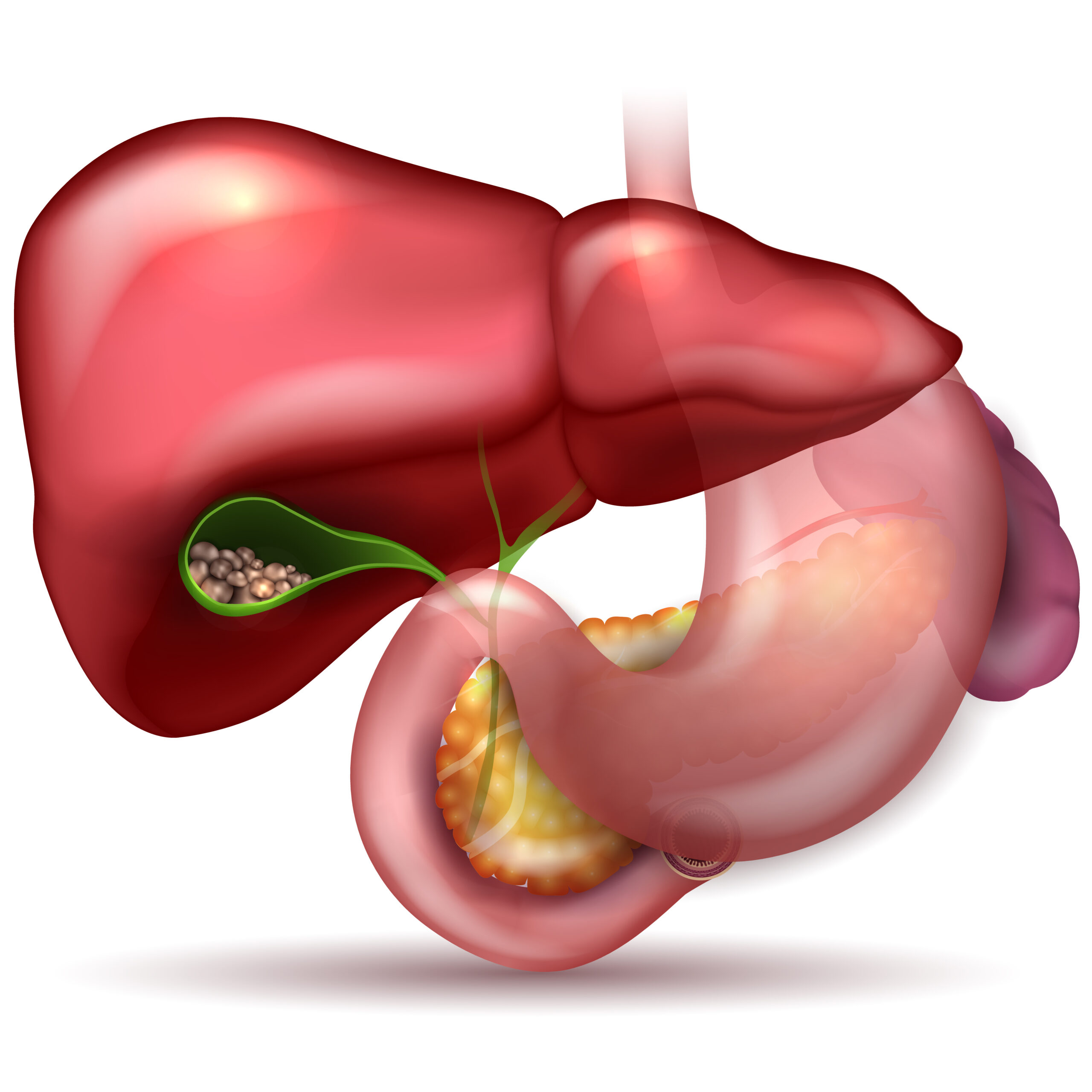
Concepte
La colelitiasi, el conegut col·loquialment com a pedres a la vesícula biliar. És la malaltia per excel·lència de la vesícula biliar, constituint un dels processos patològics més freqüents. L’edat és un dels factors d’influència en l’aparició i desenvolupament de la litiasi biliar, havent observat un augment cloar de la incidència a partir dels quaranta anys. Altres factors que es relacionen amb aquesta malaltia és l’obesitat i l’embaràs, a causa de l’estasi vesicular que en aquest període es produeix.
A l’inici de la malaltia, els càlculs o «pedres» són asimptomàtics. És realment freqüent diagnosticar un pacient de colelitiasi durant una ecografia abdominal.
Hi ha una sèrie de símptomes menors digestius (flatulència, inflor abdominal, etc.) El símptoma característic és l’anomenat «còlic biliar» o «hepàtic», que consisteix en dolor al costat superior dret de l’abdomen, amb irradiació cap a l’escàpula dreta i amb nàusees i vòmits.
L’aparició del dolor es relaciona amb la ingesta d’un àpat ric en greixos. I sol calmar-se després de minuts o diverses hores, després de l’administració de calor local o medicació analgèsica.
Quan un pacient inicia aquests símptomes es recomana el tractament quirúrgic de forma precoç per a evitar les diferents complicacions existents: colecistitis aguda, colangitis aguda i la pancreatitis aguda.
La intervenció quirúrgica és coneguda com a colecistectomia laparoscòpica o cosa que és el mateix que cirurgia mínimament invasiva de la vesícula biliar. Una cirurgia freqüent que es realitza sota anestèsia general, en principi, d’uns 30 minuts de durada i que només necessita unes 12 hores d’ingrés hospitalari.
Colelitiasi

Concepto
La colelitiasis, el conocido coloquialmente como piedras en la vesícula biliar. Es la enfermedad por excelencia de la vesícula biliar, constituyendo uno de los procesos patológicos más frecuentes. La edad es uno de los factores de influencia en la aparición y desarrollo de la litiasis biliar, habiendo observado un aumento cloar de la incidencia a partir de los cuarenta años. Otros factores que se relacionan con esta enfermedad es la obesidad y el embarazo, debido a la estasis vesicular que en este período se produce.
Al inicio de la enfermedad, los cálculos o «piedras» son asintomáticos. Es realmente frecuente diagnosticar a un paciente de colelitiasis durante una ecografía abdominal.
Existen una serie de síntomas menores digestivos (flatulencia, hinchazón abdominal, etc.) El síntoma característico es el llamado «cólico biliar» o «hepático», que consiste en dolor en el lado superior derecho del abdomen, con irradiación hacia la escápula derecha y con náuseas y vómitos.
La aparición del dolor se relaciona con la ingesta de una comida rica en grasas. Y suele calmarse después de minutos o varias horas, después de la administración de calor local o medicación analgésica.
Cuando un paciente inicia estos síntomas, se recomienda el tratamiento quirúrgico de forma precoz para evitar las diferentes complicaciones existentes: colecistitis aguda, colangitis aguda y la pancreatitis aguda.
La intervención quirúrgica es conocida como colecistectomía laparoscópica o lo que es lo mismo que cirugía mínimamente invasiva de la vesícula biliar. Una cirugía frecuente que se realiza bajo anestesia general, en principio, de unos 30 minutos de duración y que sólo necesita unas 12 horas de ingreso hospitalario.
Cirugía general
Colelitiasi

Concepte
La colelitiasi, el conegut col·loquialment com a pedres a la vesícula biliar. És la malaltia per excel·lència de la vesícula biliar, constituint un dels processos patològics més freqüents. L’edat és un dels factors d’influència en l’aparició i desenvolupament de la litiasi biliar, havent observat un augment cloar de la incidència a partir dels quaranta anys. Altres factors que es relacionen amb aquesta malaltia és l’obesitat i l’embaràs, a causa de l’estasi vesicular que en aquest període es produeix.
A l’inici de la malaltia, els càlculs o «pedres» són asimptomàtics. És realment freqüent diagnosticar un pacient de colelitiasi durant una ecografia abdominal.
Hi ha una sèrie de símptomes menors digestius (flatulència, inflor abdominal, etc.) El símptoma característic és l’anomenat «còlic biliar» o «hepàtic», que consisteix en dolor al costat superior dret de l’abdomen, amb irradiació cap a l’escàpula dreta i amb nàusees i vòmits.
L’aparició del dolor es relaciona amb la ingesta d’un àpat ric en greixos. I sol calmar-se després de minuts o diverses hores, després de l’administració de calor local o medicació analgèsica.
Quan un pacient inicia aquests símptomes es recomana el tractament quirúrgic de forma precoç per a evitar les diferents complicacions existents: colecistitis aguda, colangitis aguda i la pancreatitis aguda.
La intervenció quirúrgica és coneguda com a colecistectomia laparoscòpica o cosa que és el mateix que cirurgia mínimament invasiva de la vesícula biliar. Una cirurgia freqüent que es realitza sota anestèsia general, en principi, d’uns 30 minuts de durada i que només necessita unes 12 hores d’ingrés hospitalari.
Lipoma
Concepto
Son tumores benignos del tejido adiposo. Pueden ser difusos y multiloculados o bien delimitados y encapsulados.
Se pueden localizar en el tejido celular subcutáneo o ser intramusculares.
Pueden ser únicos o múltiples. Hay pacientes con lipomatosis difusa, presentando decenas o cientos de lipomas en todo el cuerpo.
Clínica:
La mayor parte de ellos son asintomáticos, y suelen dar una sensación de tumoración. Otros producen dolor
Tratamiento quirúrgico:
Es el único tratamiento posible. Bajo anestesia local o asociando sedación.
Endoscopia
Gastroscopia
La Endoscopía, también conocida como Video Endoscopía, Endoscopía Digestiva Alta, VEDA, o Esofagogastroduodenoscopía, es un procedimiento endoscópico que permite examinar la parte alta del tracto gastrointestinal, compuesto por el esófago, el estómago y el duodeno. Se utiliza un tubo delgado y flexible llamado endoscopio, que posee una lente propia y cámara de televisión integrada a un circuito computarizado digital. El mismo es colocado por la boca para la visualización de la mucosa y la toma de imágenes correspondientes a los hallazgos.
Estudios
• Videoendoscopía Digestiva Alta Diagnóstica
• Videoduoendoscopía
• Videoendoscopía Digestiva Alta con Polipectomía
• Videoendoscopía Digestiva Alta con Dilatación Endoscópica
• Videoendoscopía Digestiva Alta con Hemostasia de Lesiones EGD
• Videoendoscopía Digestiva Alta con Electrocoagulación
• Videoendoscopía Digestiva Alta con Magnificación y Tinción Electrónica
• Videoendoscopía Digestiva Alta con marcación
¿Cuál es el objetivo y el beneficio que se busca?
El objetivo es revisar la mucosa del esófago, estómago y duodeno para diagnosticar patologías y efectuar tratamiento simultáneo.
¿Cuáles son los procedimientos alternativos?
Riesgos, beneficios y prejuicios en relación a una Endoscopía Digestiva Alta. La alternativa es la Seriada Gastro-Duodenal, la cual no requiere anestesia general. Sin embargo, la Endoscopía Digestiva Alta es la más precisa en la detección de úlceras y estadios iniciales de tumores de esófago, estómago, y duodeno. Permite, además, distinguir entre condiciones benignas y malignas, realizando biopsias (pequeñas muestras de tejidos) de las áreas sospechosas.
Aunque las biopsias también se toman por otras causas, tal como detectar un microorganismo llamado Helicobacter Pylori, responsable de un porcentaje alto de úlceras duodenales, gastritis y/o sintomatologías de acidez o ardor.
¿Cuáles podrían ser las consecuencias previsibles de la NO realización de una Endoscopía Digestiva Alta o de su procedimiento alternativo?
La NO realización de estos estudios quitaría la posibilidad de detectar una posible enfermedad del tracto digestivo superior, dejándola librada a su natural evolución.
¿Qué preparación requiere una Endoscopía Digestiva Alta?
Para un examen óptimo, seguro, preciso y completo, el estómago debe estar completamente vacío. No debe comer sólidos ni tomar líquidos durante 8 (ocho) horas antes del estudio.
No es necesario suspender ningún tipo de medicación a excepción de los suplementos de hierro por boca, los cuales deben ser interrumpidos 3 días antes del estudio.
Si el paciente está anticoagulado o toma algún antiagregante plaquetario, debe traer, por escrito, la indicación de su médico clínico, hematólogo o cardiólogo en donde explique la conducta a seguir con estos medicamentos: cuándo suspender, reanudar y si se encuentra apto para la realización de procedimientos terapéuticos. Este requisito es indispensable.
Además, hay otras situaciones particulares en relación a la preparación prescripta que el paciente debe informar a su médico de cabecera para que esta sea ajustada a sus necesidades. Por ejemplo, si es portador de una colostomía, si es diabético y/o está medicado con hipoglucemiantes o insulina o tiene insuficiencia renal o cardíaca.
¿Qué sucede durante la Endoscopía Digestiva Alta?
La endoscopía es realizada con el apoyo de técnicas anestésicas, administradas por médicos anestesiólogos, con el objeto de brindar confort al paciente, facilitar las maniobras del médico endoscopista y permitir una excelente tolerancia. Se ubica al paciente sobre su costado izquierdo y se le introduce el endoscopio por la boca, continuando por el esófago, estómago, llegando hasta el duodeno. El endoscopio no interfiere con su respiración durante el examen. El estudio dura entre 20 y 30 minutos, aproximadamente.
En algunos pacientes, el paso del endoscopio a lo largo de la totalidad del tracto digestivo no puede lograrse por razones técnicas. En este caso, el médico decidirá si este examen es suficiente o si requiere complementarlo con otro procedimiento.
Estas técnicas anestesiólogas permiten una rápida recuperación y deambulación, no obstante se le exigirá estar acompañado para recibir las instrucciones correspondientes del alta médica.
¿Qué ocurre después?
Luego de realizado el procedimiento, el paciente aguarda en la sala de recuperación hasta que se encuentre en condiciones de deambular por sus propios medios. En ocasiones puede sentir molestias en la garganta por algunos minutos posteriores al estudio.
Antes de retirarse, se le entrega una hoja con las instrucciones de alta, pautas de seguimiento y un teléfono para contactarse con nosotros. Ante una eventual toma de biopsia, los resultados estarán disponibles dentro de los 15 días hábiles.
¿Cuáles son los riesgos, molestias y efectos adversos previsibles?
La Endoscopía es un procedimiento seguro. Pueden presentarse complicaciones, pero son inusuales cuando es realizada por médicos especializados y con entrenamiento permanente. El sitio de la biopsia o el lugar de donde se extrajo un pólipo podría sangrar. Generalmente, el sangrado es mínimo o inexistente y no tiene consecuencias. Excepcionalmente, deben implementarse otras medidas terapéuticas como nuevas endoscopías con el fin de evaluar el sitio de sangrado y efectuar algún tratamiento.
Otras complicaciones menores son el dolor de garganta, fiebre o dificultad para tragar.
En todos los casos, de presentarse síntomas, se debe consultar al teléfono de contacto provisto la hoja con las instrucciones de alta.
Gastroscopia
La Endoscopía, también conocida como Video Endoscopía, Endoscopía Digestiva Alta, VEDA, o Esofagogastroduodenoscopía, es un procedimiento endoscópico que permite examinar la parte alta del tracto gastrointestinal, compuesto por el esófago, el estómago y el duodeno. Se utiliza un tubo delgado y flexible llamado endoscopio, que posee una lente propia y cámara de televisión integrada a un circuito computarizado digital. El mismo es colocado por la boca para la visualización de la mucosa y la toma de imágenes correspondientes a los hallazgos.
Estudios
• Videoendoscopía Digestiva Alta Diagnóstica
• Videoduoendoscopía
• Videoendoscopía Digestiva Alta con Polipectomía
• Videoendoscopía Digestiva Alta con Dilatación Endoscópica
• Videoendoscopía Digestiva Alta con Hemostasia de Lesiones EGD
• Videoendoscopía Digestiva Alta con Electrocoagulación
• Videoendoscopía Digestiva Alta con Magnificación y Tinción Electrónica
• Videoendoscopía Digestiva Alta con marcación
¿Cuál es el objetivo y el beneficio que se busca?
El objetivo es revisar la mucosa del esófago, estómago y duodeno para diagnosticar patologías y efectuar tratamiento simultáneo.
¿Cuáles son los procedimientos alternativos?
Riesgos, beneficios y prejuicios en relación a una Endoscopía Digestiva Alta. La alternativa es la Seriada Gastro-Duodenal, la cual no requiere anestesia general. Sin embargo, la Endoscopía Digestiva Alta es la más precisa en la detección de úlceras y estadios iniciales de tumores de esófago, estómago, y duodeno. Permite, además, distinguir entre condiciones benignas y malignas, realizando biopsias (pequeñas muestras de tejidos) de las áreas sospechosas.
Aunque las biopsias también se toman por otras causas, tal como detectar un microorganismo llamado Helicobacter Pylori, responsable de un porcentaje alto de úlceras duodenales, gastritis y/o sintomatologías de acidez o ardor.
¿Cuáles podrían ser las consecuencias previsibles de la NO realización de una Endoscopía Digestiva Alta o de su procedimiento alternativo?
La NO realización de estos estudios quitaría la posibilidad de detectar una posible enfermedad del tracto digestivo superior, dejándola librada a su natural evolución.
¿Qué preparación requiere una Endoscopía Digestiva Alta?
Para un examen óptimo, seguro, preciso y completo, el estómago debe estar completamente vacío. No debe comer sólidos ni tomar líquidos durante 8 (ocho) horas antes del estudio.
No es necesario suspender ningún tipo de medicación a excepción de los suplementos de hierro por boca, los cuales deben ser interrumpidos 3 días antes del estudio.
Si el paciente está anticoagulado o toma algún antiagregante plaquetario, debe traer, por escrito, la indicación de su médico clínico, hematólogo o cardiólogo en donde explique la conducta a seguir con estos medicamentos: cuándo suspender, reanudar y si se encuentra apto para la realización de procedimientos terapéuticos. Este requisito es indispensable.
Además, hay otras situaciones particulares en relación a la preparación prescripta que el paciente debe informar a su médico de cabecera para que esta sea ajustada a sus necesidades. Por ejemplo, si es portador de una colostomía, si es diabético y/o está medicado con hipoglucemiantes o insulina o tiene insuficiencia renal o cardíaca.
¿Qué sucede durante la Endoscopía Digestiva Alta?
La endoscopía es realizada con el apoyo de técnicas anestésicas, administradas por médicos anestesiólogos, con el objeto de brindar confort al paciente, facilitar las maniobras del médico endoscopista y permitir una excelente tolerancia. Se ubica al paciente sobre su costado izquierdo y se le introduce el endoscopio por la boca, continuando por el esófago, estómago, llegando hasta el duodeno. El endoscopio no interfiere con su respiración durante el examen. El estudio dura entre 20 y 30 minutos, aproximadamente.
En algunos pacientes, el paso del endoscopio a lo largo de la totalidad del tracto digestivo no puede lograrse por razones técnicas. En este caso, el médico decidirá si este examen es suficiente o si requiere complementarlo con otro procedimiento.
Estas técnicas anestesiólogas permiten una rápida recuperación y deambulación, no obstante se le exigirá estar acompañado para recibir las instrucciones correspondientes del alta médica.
¿Qué ocurre después?
Luego de realizado el procedimiento, el paciente aguarda en la sala de recuperación hasta que se encuentre en condiciones de deambular por sus propios medios. En ocasiones puede sentir molestias en la garganta por algunos minutos posteriores al estudio.
Antes de retirarse, se le entrega una hoja con las instrucciones de alta, pautas de seguimiento y un teléfono para contactarse con nosotros. Ante una eventual toma de biopsia, los resultados estarán disponibles dentro de los 15 días hábiles.
¿Cuáles son los riesgos, molestias y efectos adversos previsibles?
La Endoscopía es un procedimiento seguro. Pueden presentarse complicaciones, pero son inusuales cuando es realizada por médicos especializados y con entrenamiento permanente. El sitio de la biopsia o el lugar de donde se extrajo un pólipo podría sangrar. Generalmente, el sangrado es mínimo o inexistente y no tiene consecuencias. Excepcionalmente, deben implementarse otras medidas terapéuticas como nuevas endoscopías con el fin de evaluar el sitio de sangrado y efectuar algún tratamiento.
Otras complicaciones menores son el dolor de garganta, fiebre o dificultad para tragar.
En todos los casos, de presentarse síntomas, se debe consultar al teléfono de contacto provisto la hoja con las instrucciones de alta.
Colonoscopia
La Colonoscopía, también denominada Video Colonoscopía, Endoscopía Baja o VCC es un procedimiento endoscópico que permite examinar el colon con el objetivo de detectar alteraciones en la mucosa del recto y del colon. Se utiliza un tubo delgado y flexible, llamado colonoscopio, que posee una lente propia y cámara de televisión integrada a un circuito computarizado digital. El mismo es introducido por el ano para la visualización de la mucosa colónica, la toma de fotografías correspondientes a los hallazgos y eventuales maniobras terapéuticas.
Estudios
• Videocolonoscopía Diagnóstica
• Videocolonoscopía con Polipectomía Colónica
• Videocolonoscopía con Hemostasia de Lesiones de Colon
• Videocolonoscopía con Dilatación Colónica
• Videocolonoscopía con Electrocoagulación
• Videocolonoscopía con Magnificación y Tinción Electrónica
• Videocolonoscopía con marcación
• Videorectosigmoideoscopía
¿Qué preparación requiere una Colonoscopía?
Para un examen óptimo y seguro, el colon debe estar totalmente limpio. Para ello, el médico le dará instrucciones detalladas al paciente respecto a la dieta y a la rutina de limpieza intestinal. Habitualmente, la preparación consiste en la ingesta de una solución evacuante o de un laxante especial.
Si el paciente no cumple cuidadosamente las instrucciones brindadas, es posible que el estudio deba ser reprogramado.
No es necesario suspender ningún tipo de medicación a excepción de los suplementos de hierro por boca, los cuales deben ser interrumpidos 3 días antes del estudio.
Si el paciente está anticoagulado o toma algún antiagregante plaquetario debe traer, por escrito, la indicación de su médico clínico, hematólogo o cardiólogo en donde explique la conducta a seguir con sus medicamentos: cuándo suspender, reanudar y si se encuentra apto para la realización de procedimientos terapéuticos. Este requisito es indispensable.
Además, hay otras situaciones particulares en relación a la preparación prescripta que el paciente debe informar a su médico de cabecera para que ésta sea ajustada a sus necesidades. Por ejemplo, si es portador de una colostomía, si es diabético y/o está medicado con hipoglucemiantes o insulina o tiene insuficiencia renal o cardíaca.
¿Qué ocurre durante la Colonoscopía?
Al paciente se lo ubica en posición lateral o acostado boca arriba y se le introduce el colonoscopio por el ano, recorriendo el intestino grueso. Su cámara de video integrada permite visualizar las paredes y registrar el estudio en una pantalla. A medida que el colonoscopio se retira, la mucosa intestinal se examina una vez más. El estudio dura entre 20 y 40 minutos, aproximadamente. En algunos pacientes, el paso del endoscopio a lo largo de la totalidad del colon no puede lograrse por razones anatómicas y/o técnicas. En este caso, el médico decidirá si este examen es suficiente o si requiere complementarlo con otro procedimiento.
¿Qué sucede si la Colonoscopía muestra algo anormal?
Si su médico piensa que necesita evaluar con mayor detalle un área del intestino, se introducen pinzas a través del colonoscopio para obtener una biopsia (una pequeña porción de la mucosa del colon). Estas muestras se envían a un Laboratorio de Anatomía Patológica para ser analizadas.
Para un examen óptimo y seguro, el colon debe estar totalmente limpio. Para ello, el médico le dará instrucciones detalladas al paciente respecto a la dieta y a la rutina de limpieza intestinal.
Si el motivo de la Colonoscopía es identificar los sitios de sangrado, estas áreas pueden ser controladas por vía endoscópica. Asimismo, si se encuentran pólipos, dependiendo de su tamaño y características, generalmente, se extraen.
Si el paciente sabe con antelación que es portador de un pólipo, debe informarle previamente al médico endoscopista, ya que este podría solicitarle algunos estudios complementarios para adecuar la oportunidad de realizar el procedimiento.
La colonoscopía es realizada con el apoyo de técnicas anestésicas, administradas por médicos anestesiólogos, con el objeto de brindar confort al paciente, facilitar las maniobras del médico endoscopista y permitir una excelente tolerancia al estudio. Esto permite una rápida recuperación y deambulación, aunque exige estar acompañado para retirarse, no ingerir alcohol y no conducir por doce horas.
¿Qué son los pólipos y por qué se extraen?
Son crecimientos anormales de la mucosa del colon que varían en tamaño, desde unos pocos milímetros hasta varios centímetros. Los pólipos extraídos, total o parcialmente, se envían al laboratorio para que el patólogo los analice. La extirpación de pólipos del colon es la estrategia más eficiente para prevención del cáncer de colon.
¿Cómo se extraen los pólipos?
Los pequeños pueden destruirse totalmente por medio de electrofulguración y los más grandes se extraen con una técnica llamada polipectomía. El médico introduce una ansa a través del colonoscopio y corta la unión del pólipo con la pared intestinal, sin sentir dolor durante el procedimiento.
¿Qué ocurre después de la Colonoscopía?
Luego de realizado el procedimiento, el paciente aguarda en la sala de recuperación ambulatoria, hasta que se encuentre en condiciones de deambular por sus propios medios.
Antes de retirarse, se le entrega un formulario con las instrucciones de alta, pautas de seguimiento y un teléfono para contactarse con nosotros. Ante una eventual toma de biopsia, los resultados estarán disponibles dentro de los 15 días hábiles.
¿Cuáles son los riesgos, molestias y efectos adversos previsibles?
Los riesgos más importantes son: el sangrado tras la extracción de pólipos, que puede presentarse en forma inmediata o diferida (hasta 14 días) que suele autolimitarse o resolverse por técnicas endoscópicas. La perforación de la pared intestinal es muy infrecuente y requiere una consulta inmediata para confirmar el diagnóstico, que en este caso será de resolución quirúrgica.
Otras complicaciones menores son: fiebre, escalofríos y/o el dolor abdominal.
En todos los casos se debe consultar al teléfono de contacto provisto en la hoja con las instrucciones de alta.
¿Cuáles son los procedimientos alternativos?
Son alternativas el Colon por Enema y la Colonografía Virtual por Tomografía Computada. Ambos por Tomografía Computada. Ambos exámenes se realizan sin anestesia, son de tipo diagnóstico y no tienen la posibilidad de realizar tratamientos terapéuticos.
¿Cuáles podrían ser las consecuencias previsibles de la NO realización de una Colonoscopía o de los procedimientos alternativos antes mencionados?
La NO realización de estos estudios quita la posibilidad de prevenir una posible enfermedad colónica, dejándola librada a su natural evolución.
